はじめに
悪性リンパ腫の発症者には高齢者が多く、70歳代が発症のピークであると言われている。加齢は、遺伝子の異常を引き起こす大きな要因と考えられており、これが悪性リンパ腫の発症にも影響を及ぼしている可能性が高い。悪性リンパ腫の発症も加齢とは無関係でないということであろうか。
悪性リンパ腫の発症が年々増加傾向にあり、発症率は年間10万人あたり約30人と報告されている。2019年の統計データでは、人口10万あたりの罹患率は29.0 例(男性31.4 例、女性26.8 例)で、男性の方が女性よりも若干多そうである。
悪性リンパ腫とは
悪性リンパ腫(malignant lymphoma)は、白血球の1種であるリンパ球ががん化(必要ないのに異常に増殖)した疾病である。悪性リンパ腫は、ホジキンリンパ腫と非ホジキンリンパ腫に大別される。
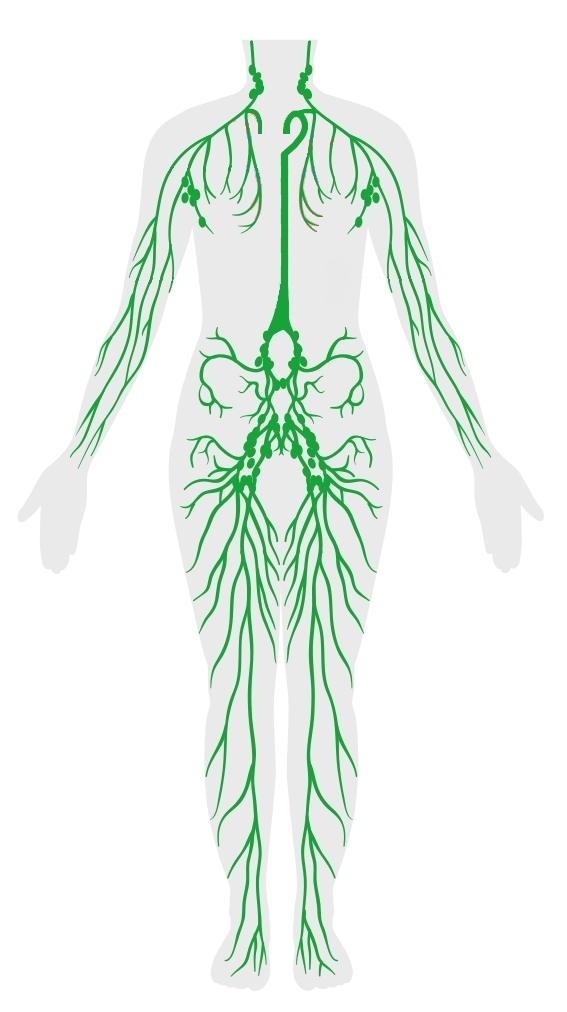
ヒトには感染や異物(がん細胞など)から体を守っているリンパ系組織(=免疫システム)がある。
免疫を司るリンパ球は、骨の内部にある骨髄で血液細胞のもととなる造血幹細胞から作られる。
造血幹細胞は、骨髄系幹細胞とリンパ系幹細胞に分かれ、前者から赤血球、血小板、白血球の成分のうち顆粒球や単球が産生され、後者から白血球中のB細胞、T細胞、NK細胞などのリンパ球が産生される。(図1参照)

悪性リンパ腫について:[国立がん研究センター がん情報サービス 一般の方へ] (ganjoho.jp)
悪性リンパ腫は、がん細胞の形態や性質によって70種類以上に細かく分類されているが、ホジキンリンパ腫と非ホジキンリンパ腫に大別される(図2参照)。

日本血液学会編「造血器腫瘍診療ガイドライン 2013 年版」(金原出版)より作成
悪性リンパ腫について:[国立がん研究センター がん情報サービス 一般の方へ] (ganjoho.jp)
発症頻度は、日本国内ではホジキンリンパ腫は少なく、多くは非ホジキンリンパ腫である。どのタイプに分類されるかによって治療方針が異なるため、病変部から組織を採取する生検を行い、顕微鏡による病理学的検査により正確に診断を行うことが重要である。
非ホジキンリンパ腫は、さらに細かく病型分類されている。(図1、表1及び表2参照)
| 悪性度による分類 | 非ホジキンリンパ腫の種類(病型) |
|---|---|
| 低悪性度: インドレントリンパ腫 (年単位で進行) | 濾胞性リンパ腫(Grade 1、2) MALTリンパ腫 リンパ形質細胞性 リンパ腫菌状息肉症 セザリー症候群 慢性リンパ性白血病/小リンパ球性リンパ腫等 |
| 中悪性度: アグレッシブリンパ腫 (月単位で進行) | 濾胞性リンパ腫(Grade 3) マントル細胞 リンパ腫びまん性大細胞型 B細胞リンパ腫末梢性T細胞 リンパ腫節外性NK/T細胞リンパ腫、鼻型 成人T細胞白血病リンパ腫(慢性型)など |
| 高悪性度: 高度アグレッシブリンパ腫 (週単位で進行) | バーキットリンパ腫 急性リンパ性白血病/リンパ芽球性リンパ腫 成人T細胞白血病リンパ腫(急性型、リンパ腫型)等 |
日本血液学会編「造血器腫瘍診療ガイドライン 2013年版」(金原出版)より作成
悪性リンパ腫について:[国立がん研究センター がん情報サービス 一般の方へ]
| 非ホジキンリンパ腫の臨床分類 |
|---|
| 低悪性度リンパ腫 |
| 年単位で緩やかに進行。腫瘍量が少ない場合は、経過観察も可能。代表的な病型として、濾胞性リンパ腫、MALTリンパ腫などがある。 |
| 中悪性度リンパ腫 |
| 週~月単位で進行。したがって、診断された時点で、腫瘍に対する治療が必要となる。代表的な病型として、びまん性大細胞型B細胞リンパ腫がある。 |
| 高悪性度リンパ腫 |
| 日~週単位で急速に進行。病状によっては、この診断を疑われた時点で緊急入院をすることもある。高悪性度リンパ腫では、ほかのリンパ腫と異なり、入院を必要とする強力な化学療法を行う。代表的な病型として、バーキットリンパ腫やリンパ芽球性リンパ腫がある。 |
悪性リンパ腫について:[国立がん研究センター がん情報サービス 一般の方へ]
| 特徴 | ホジキンリンパ腫 | 非ホジキンリンパ腫 |
|---|---|---|
| リンパ節浸潤 | 特定のリンパ節群に限局 | 通常は複数のリンパ節群に播種 |
| 進展 | 順次,隣接部位に拡がる傾向 | 隣接していない部位に拡散 |
| ワルダイエル輪および腸間膜リンパ節への影響 | 通常は影響なし | 腸間膜リンパ節への影響が一般的ワルダイエル輪への影響も可能性あり |
| 節外病変 | まれ | 高頻度 |
| 診断時の病期 | 通常は初期 | 通常は進行期 |
| 小児における組織型分類 | 通常は予後良好 | 通常はアグレッシブ |
リンパ腫の概要 – 11. 血液学および腫瘍学 – MSDマニュアル プロフェッショナル版
原因
ホジキンリンパ腫は、B細胞由来の細胞におけるクローン性転化から発生し、特徴的な二核性のリード-ステルンベルグ細胞がみられる。原因は不明であるが、遺伝的感受性および環境的関連性(例えば、木工業などの職業、フェニトイン、放射線療法、または化学療法による治療歴、エプスタイン-バーウイルス、結核菌、ヘルペスウイルス6型、HIVによる感染症)が関与している。
非ホジキンリンパ腫の原因は不明であるが、白血病と同様に、ウイルス性の原因(例えば、ヒトT細胞白血病-リンパ腫ウイルス、 EBウイルス(エプスタイン-バーウイルス) 、B型肝炎ウイルス(HBV)、C型肝炎ウイルス(HCV)、HIV、ヒトヘルペスウイルス8型)が示唆されるエビデンスがかなりある。Helicobacter pylori(ピロリ菌)などの細菌もリンパ腫のリスクを高める。
症状
首や腋の下、足の付け根などリンパ節の多いところに、通常は痛みのないしこり(リンパ節の腫大)としてあらわれるので自覚できる。数週から数カ月かけ持続的に増大して縮小せずに病状が進むと、このしこりや腫れは全身に広がり、進行するに従って全身的な症状がみられるようになる。全身的な症状としては発熱、体重の減少、盗汗(顕著な寝汗)を伴うことがあり、これらの3つの症状をB症状という。発熱、体重減少、寝汗といった全身的な症状(=B症状)があるかないかで、AとBに分け、病期の分類に役立てる(表3参照)。
その他には、体のかゆみや皮膚の発疹、腫瘤により気道や血管、脊髄などの臓器が圧迫されると、気道閉塞、血流障害、麻痺などの症状があらわれ、緊急で治療が必要な場合もある。
リンパ節は体の中にもあるので、それらのリンパ節が増大すると、増大する部位による症状を認められることもある。また他の臓器に直接腫瘤を作って症状を起こすことがある。胸部の病変では、心臓や大動脈、大静脈などの重要な臓器が集まっている縦隔に腫瘤を作って心臓や動脈、静脈を圧迫することがある。肺に腫瘤を作ったり、胸の中に水を作ることもある。腹部の病変では胃、小腸や大腸に腫瘤を作って出血や消化管が詰まってしまう腸閉塞などの症状を起こす。肝臓や脾臓自体にリンパ腫細胞が入り込んで腫大したりすることもある。また、あまり多くはないが、頭の中に腫瘤を作ることもあり、神経症状を起こす。その他、様々な臓器に症状を起こすので、血液内科以外の診療科で診断されることも少なくない。
検査・診断
| 病理検査 (病理診断) |
| 悪性リンパ腫の診断と病型分類を決定するために最も重要な検査で、リンパ節生検や腫瘍生検を行う。麻酔を行い、しこりのあるリンパ節(可能ならば頸部リンパ節)あるいは腫瘍の一部を切り取り顕微鏡で観察する。リンパ腫細胞の形や性質を詳しく評価して、細かく分類されている病型のうちどのリンパ腫なのかを決定する。このとき切り取られた組織の一部は、染色体検査や遺伝子検査に使われることがある。 |
| 血液検査、尿検査 |
| 全身状態を評価するために、血液検査や尿検査を行う。血液検査では主に肝臓や腎臓の機能を確認し、これからの治療に耐えられる状態か、どのような副作用に注意が必要かなどを判断する。 |
| 胸部X線検査 |
| 一般的なレントゲン写真による検査。 |
| 超音波(エコー)検査 |
| 腫瘤の位置や大きさ、分布などを調べる。また化学療法を行う前には心臓の超音波検査を行い、心臓の機能が化学療法に耐えられるかどうかを評価する。 |
| CT検査 |
| X線を用いて、体の内部を描き出し、病変の大きさや広がりを調べる。 |
| MRI検査 |
| 磁気を用いて、体の内部を描き出し、病変の大きさや広がりを調べる。 |
| PET検査 |
| 放射性物質を含んだブドウ糖液の薬剤を注射し、薬剤が臓器や組織に取り込まれた状態(体内分布)を特殊なカメラで映像化する。他の検査に比べて小さな(早期の)病変を検出できるため、悪性リンパ腫では治療効果の判定にも積極的に用いられる。 |
| 骨髄検査 |
| 悪性リンパ腫はしばしば骨髄の中まで浸潤していることがあるため、骨髄検査で腫瘍細胞の有無を確認する。腰の骨に針を刺して骨髄液を吸引する骨髄穿刺や、少量の組織を採取する骨髄生検で骨髄中の細胞や組織の検査を行う。 |
| 消化管内視鏡検査 |
| 悪性リンパ腫はしばしば消化管に浸潤していることがあるので、内視鏡検査で腫瘍の有無を確認する。主に胃の内視鏡検査が行われ、胃の内部を直接観察して病変の有無を調べたり、組織を採取したりする。MALTリンパ腫は、ヘリコバクター・ピロリ(ピロリ菌)の感染が発症に関連していることが多いため、感染の有無についても検査を行う。マントル細胞リンパ腫など、高い割合で大腸への浸潤を起こしやすいリンパ腫では、必要に応じて大腸内視鏡検査を行う。 |
| 脳脊髄液検査 |
| リンパ腫が脳や脊髄に広がっていると疑われる場合、腰椎の間に細い針を刺して脳脊髄液を採取する検査を行う(腰椎穿刺)。 |
| 原因となる危険因子を調べる検査 |
| ウイルス感染が悪性リンパ腫の原因となる場合もあり、治療に伴う合併症も起こりやすくなるため、ウイルス感染の有無を調べる。 |
| 病気の勢いや治療効果を予測する検査 |
| 血液検査で病気の勢いを示す指標として血清LDH(乳酸脱水素酵素)、CRP(C反応性蛋白)、可溶性インターロイキン2受容体(sIL-2R)などがある。ただし、これらの検査結果のみで悪性リンパ腫の病状の進行を正確に評価したり、悪性リンパ腫と診断したりすることはできない。 |
治療
病期(ステージ)
治療方針は、がんの進行の程度や体の状態などから検討する。がんの進行の程度は、病期(ステージ)として分類する。悪性リンパ腫ではⅠ期、Ⅱ期、Ⅲ期、Ⅳ期の4つに分類される(表3参照)。進行の程度によって治療法や予後が変わってくるため、検査結果を用いて病期を正確に把握することがとても重要である。
| 病期 | 臨床所見 |
|---|---|
| Ⅰ期 | リンパ腫がリンパ節またはリンパ組織の1カ所に限られている状態。もしくは、リンパ外臓器にリンパ腫がある場合でも1カ所に限られている状態 |
| Ⅱ期 | リンパ腫が2カ所以上のリンパ節にあるが、横隔膜を境にして上半身か下半身のどちらかに限られている状態。または、リンパ外臓器に1カ所とリンパ節にも1カ所以上あるが、横隔膜を境にして上半身か下半身のどちらかに限られている状態 |
| Ⅲ期 | リンパ腫が2カ所以上のリンパ節に、横隔膜を境にして上半身と下半身の両側にある状態 |
| Ⅳ期 | リンパ腫がリンパ外臓器にも広範に広がっている状態 |
AおよびB分類(症状): それぞれの病期は以下の全身症状の有無によって、
A(症状なし)またはB(症状あり)のいずれかに分類される。
① 発熱:38℃より高い理由不明の発熱
② 寝汗:寝具(掛け布団、シーツなど)を変えなければならないほどのずぶ濡れになる汗
③ 体重減少:診断前の6カ月以内に通常体重の10%を超す原因不明の体重減少
日本血液学会編「造血器腫瘍診療ガイドライン 2013年版」(金原出版)より作成
悪性リンパ腫 治療:[国立がん研究センター がん情報サービス 一般の方へ]
悪性リンパ腫治療の選択
治療方針は、適切な病理診断と病期分類に基づき、全身状態を考慮して決定される。主な治療法は、化学療法(薬物療法)と放射線治療である。治療効果が十分でない場合は、さらに強い化学療法や造血幹細胞移植などが行われる。
悪性リンパ腫の治療は、悪性リンパ腫のタイプ、病期によって異なる。また、治療には比較的副作用が少なく、比較的体力の少ない患者でも行うことができる治療から、多剤併用化学療法や造血幹細胞移植のように患者にとって大変負担になるような治療まで様々である。悪性リンパ腫の治療はこれらを総合して決められるので、同じ悪性リンパ腫であっても治療法が異なることがある。
ホジキンリンパ腫と非ホジキンリンパ腫の 治療方法の選択について下記に示す。 わが国で多くみられる9つの病型(濾胞性リンパ腫/MALTリンパ腫/リンパ形質細胞性リンパ腫/マントル細胞リンパ腫/びまん性大細胞型B細胞リンパ腫/バーキットリンパ腫/末梢性T細胞リンパ腫/節外性NK/T細胞リンパ腫、鼻型/皮膚のリンパ腫)がカバーされている。
ホジキンリンパ腫の治療方法
限局期と進行期で治療方法が異なる(図3参照)。

悪性リンパ腫 治療:[国立がん研究センター がん情報サービス 一般の方へ]
非ホジキンリンパ腫の治療方法
病型と病期によって治療方法が異なる(図4参照)。

悪性リンパ腫 治療:[国立がん研究センター がん情報サービス 一般の方へ]
| ホジキンリンパ腫 |
| 20歳前後の若年者と60歳前後の高齢者に起こりやすいリンパ腫で、日本では悪性リンパ腫の5-10%を占める。治療法にはアドリアシン、ブレオ、エクザール、ダカルバシンという抗がん剤を用いたABVD療法という化学療法を行う。限局期ではABVD療法を2-4コース行った後に局所放射線治療を行う。進行期ではABVD療法を6-8コース行う。また、治療後に再発してしまった場合には自家末梢血幹細胞移植併用大量化学療法を行ったり、ホジキンリンパ腫など一部の悪性リンパ腫に発現しているCD30抗原に対する抗体に細胞分裂を阻害する抗がん剤を結合させたブレンツキシマブ ベドチンや免疫チェックポイント阻害薬(ニボルマブ)などによる治療も積極的に行う。 ブレンツキシマブと免疫チェックポイント阻害薬のニボルマブおよびペムブロリズマブは、ホジキンリンパ腫に対する治療の展望に急速な変化をもたらす治療法である。 |
| 濾胞性リンパ腫 |
| 低悪性度リンパ腫で最も頻度が高く、日本で増加しているB細胞リンパ腫である。無治療で経過を観察したり、病気が限局している場合には、リツキシマブ(B細胞リンパ腫に発現しているCD20抗原に対する抗体)の単独療法や放射線治療を行うが、進行期では、ベンダムスチンという抗がん剤とリツキシマブを併用したBR療法やリツキシマブとエンドキサン、アドリアシン、オンコビンという抗がん剤、プレドニゾロンというステロイドホルモンを併用したR-CHOP療法などが治療の選択となる。BR療法やR-CHOP療法終了で良好な効果が得られれば、その後は、半年おきにリツキシマブを用いた維持療法を4コース施行する。再発時には、BR療法の再投与を行っている。また、治療抵抗性となった場合には、同種造血幹細胞移植も積極的に行う。 |
| MALTリンパ腫 |
| 粘膜や腺組織に発生する低悪性度のB細胞リンパ腫で、胃やその他の消化管、肺、甲状腺、唾液腺、涙腺などに多く認められる。特に胃のMALTリンパ腫に関しては半数以上の患者でピロリ菌が原因とされており、ピロリ菌の除菌のみで良くなることがある。唾液腺や甲状腺に発生するものは、シェーグレン症候群や橋本病といった自己免疫性疾患による慢性炎症が発生の機序であると考えられている。進行はきわめて緩徐で、無治療で経過をみることもある。治療は、状況に応じて放射線療法、リツキシマブ単独療法やBR療法、R-CHOP療法などを行う。 |
| びまん性大細胞型B細胞リンパ腫 |
| 非ホジキンリンパ腫で最も多く30-40%を占める中悪性度リンパ腫である。高齢者に多いが、どの年代にも認められる。診断時よりリンパ節をはじめ、全身の様々な臓器に病変を持つことも少なくない。限局期では、R-CHOP療法3-4コースの後に病変部位に放射線療法を併用する。進行期では、R-CHOP療法を6-8コース行う。これらの治療で限局期の70-90%、進行期では50-70%の割合で治癒が期待できる。再発した場合は、年齢、体の状態に応じて、化学療法や自家末梢血幹細胞移植併用大量化学療法などを行う。 |
| マントル細胞リンパ腫 |
| B細胞リンパ腫で、リンパ節だけでなく脾臓や消化管などの臓器にも腫瘤を作る悪性リンパ腫である。進行は比較的緩徐である。病気の進行のスピード、年齢などによって、他のB細胞リンパ腫で用いられるBR療法やR-CHOP療法、治療強度を上げたR-hyper CVAD/MA交代療法(リツキシマブ、エンドキサン、アドリアシン、デキサメタゾン、メソトレキセート、キロサイド)、R-CHOP/R-HDAC交代療法(リツキシマブ、エンドキサン、アドリアシン、オンコビン、プレドニゾロン、高用量キロサイド)、そして自家末梢血造血幹細胞移植を併用して大量化学療法の治療を選択する。 |
| バ ーキットリンパ腫 |
| 高悪性度のB細胞リンパ腫で、小児と30-50代の若年者に多く認めらるが、悪性リンパ腫全体の1%程度と比較的まれなリンパ腫である。腹部に腫瘤を形成する場合や、末梢血中に腫瘍細胞を認め、白血病のようになることもあり、ほぼ全例が進行期で診断される。化学療法としては高強度の治療が行われることが多く、治療に耐えられる患者であればR-hyper CVAD/MA交代療法を行う。 |
| 末梢性T細胞リンパ腫 |
| 悪性リンパ腫全体の5%程度を占めるリンパ腫で、発熱などのB症状を伴い、全身のリンパ節腫脹、多臓器に浸潤していることもある。一般的にはCHOP療法などの化学療法が行われる。再発することも多く、その場合には、同種造血幹細胞移植などを行うこともある。HDAC阻害薬(イストダックス)やPNP阻害薬(ムンデシン)、葉酸代謝拮抗薬(ジフォルタ)が治療薬として登場し、効果が期待されている。 |
| 血管免疫芽球性T細胞リンパ腫 |
| 一般的には進行の速いリンパ腫に分類されるが、中には緩慢な経過をたどる症例もあり、経過、症状は個々の患者により様々である。治療としては、CHOP療法やステロイド単剤、シクロスポリン単剤の有効性が報告されている。症状、経過が多彩なため、個々の状態により選択される治療が異なることがあり、診断後すぐに治療を開始せずにしばらく無治療で経過をみることもある。一方、再発が多く、治療を繰り返すことで免疫力が低下し、通常の状態では感染しないような弱い病原体の感染症の合併が多くみられ、治療成績を低下させる一因となっている。 |
| 成人T細胞白血病/リンパ腫 |
| ヒトT細胞リンパ球向性ウイルスI型(HTLV-1)が原因で発症し、日本など一部の地域に認められるT細胞腫瘍である。血中に異常リンパ球が認められる白血病のような病型であるくすぶり型、慢性型、急性型と異常リンパ球がリンパ腫のように腫瘍を作るリンパ腫型がある。成人T細胞白血病/リンパ腫は治癒が困難であり、無症状のくすぶり型と一部の慢性型では経過観察を行うが、その他の慢性型、急性型、リンパ腫型に関して多剤併用化学療法を行い、状況によっては同種造血幹細胞移植を行う。また、成人T細胞白血病/リンパ腫の90%の患者で腫瘍細胞に認められるCCR4に対する抗体であるモガムリズマブを用いた治療が可能となり、その治療効果が期待されている。 |
| 薬物療法/化学療法 |
| 抗がん剤には、たくさんの種類があり、悪性リンパ腫の病型によって通常4~5種類の抗がん剤を組み合わせる多剤併用療法が採用される。入院や外来治療で、通常3~4週間を1コースとし数コース行う。 |
| 薬物療法/分子標的療法 |
| 分子標的薬はがん細胞に特徴的な分子を標的とした薬剤で、従来の抗がん剤と組み合わせて投与することもある。代表的な分子標的薬は、B細胞の表面にあるCD20という分子を標的とするリツキシマブである。リツキシマブはCD20に結合することで、直接的に腫瘍細胞を破壊するだけでなく、腫瘍細胞を標識することで免疫細胞の働きを借りて腫瘍細胞を破壊する。CD20は、B細胞に由来するリンパ腫細胞の表面に存在するためCD20陽性のB細胞非ホジキンリンパ腫の治療に使用される。 |
| 放射線治療 |
| 放射線治療は、高エネルギーのX線を体の外から照射して、がん細胞を破壊し損傷させて、がんを消滅させたり小さくする効果がある。病巣が1カ所で小さい場合(Ⅰ期)や早期のリンパ腫(Ⅰ期または隣接するⅡ期)などに単独で行ったり、短期間の化学療法と併用して行うことがある。 |
| 造血幹細胞移植 |
| 造血幹細胞移植とは、大量の化学療法や全身への放射線治療などを行った後に、骨髄機能を回復させるため事前に採取した造血幹細胞を投与する治療である。標準的な化学療法や放射線治療を行っても再発する可能性が高い場合、また再発した場合などに行われる。 |
| 無治療経過観察 |
| 悪性リンパ腫の中でゆっくりと進行する病型の場合、何年間も症状がない状態で経過することがある。このような場合は治療を行う利点がないこともあり、定期的な診察や画像検査を継続し、腫瘍が増大したり何らかの症状が出た時点から治療を行う。 |
| 治療効果の判定 |
| 治療効果を判定するためには、通常CT検査を行う。PET検査も有効なため積極的に行う。リンパ節の腫瘤は、がん細胞が消失しても形が残ることがあるため、治療前のPET検査で異常があったものが治療後消失していれば、形態上やCT検査での腫瘍の大きさに関わらず、完全奏効(がん細胞が認められなくなる)と判断される。 |
| 緩和ケア |
| 緩和ケアとは、がんと診断されたときから、患者のQOLを維持するために、がんに伴う体と心のさまざまな苦痛に対する症状を和らげ、自分らしく過ごせるようにする治療法である。緩和ケアは、がんが進行してからだけではなく、がんと診断されたときから必要に応じて行われるものである。 |
予防
悪性リンパ腫の予防策としては、下記のような対策の実践が推奨されている。
- 健康的な生活習慣の維持
- バランスの良い食事
- 十分な運動
- 禁煙
- 免疫機能の強化
- 亜鉛やビタミンCなどの栄養素の積極的な摂取
あとがき
悪性リンパ腫は、生活習慣病には数えられてはいないが、生活習慣の乱れが悪性リンパ腫の発症に影響を及ぼすことが指摘されている。例えば、肥満や喫煙などの生活習慣は、悪性リンパ腫のリスクを高める可能性があるとされる。したがって、健康的な生活習慣の維持が、悪性リンパ腫の予防にも役立つ可能性がある。
また、悪性リンパ腫の発症にはストレスも関与している可能性も指摘されている。過度のストレスを抱えると、ホルモンのバランスが崩れ、免疫力や抵抗力が低下する。その結果、体内に侵入した細菌が繁殖しやすくなり、悪性リンパ腫を発症する可能性が高まるというのである。ストレスが直接的に悪性リンパ腫を引き起こすわけではないが、ストレスが免疫力を低下させることで、間接的に悪性リンパ腫の発症リスクを高めていると考えには確かに妥当性がありそうだ。
「疾病リスト」へはこちらから
【参考資料】
| 国立研究開発法人国立がん研究センターがん対策情報センターHP |
| KOMPAS 慶応義塾大学病院 医療・健康情報サイト |
| 悪性リンパ腫:[国立がん研究センターがん統計] (ganjoho.jp) |
| MSDマニュアル 家庭版・プロフェッショナル版 |
【関連記事】
「疾病リスト」へはこちらから